
Diagnose eines indolenten Non-Hodgkin-Lymphoms
Herr Professor Aulitzky vom Comprehensive Cancer Center Tübingen, Stuttgart erklärt in diesem Video, wie die Diagnose eines indolenten Lymphoms ablaufen sollte, damit eine wirksame Therapie ausgewählt werden kann.
Keine Lust zu lesen? Hier sind alternative Medien:
Sie sehen gerade einen Platzhalterinhalt von Standard. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf den Button unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Weitere InformationenWie kann man feststellen, um welche Sorte von Lymphom es sich handelt?
Man benötigt eine Gewebeprobe. Diese kann aus dem Blut erfolgen, wenn die betreffenden Zellen im Blut nachweisbar sind. Sie kann aus dem Knochenmark oder aus einem betroffenen Lymphknoten erfolgen. Die Gewebeprobe kann auch aus einem anderen betroffenen Gewebe wie zum Beispiel dem Magen erfolgen. Wo man das Lymphom sieht, kann die Gewebeprobe durchgeführt werden und man wählt das Organ aus, das mit der geringsten Belastung biopsiert werden kann. Wenn möglich ist es das Blut.
Reicht bei anderen Organen eine Stanzbiopsie?
Die Biopsie muss ausreichend groß sein, um verschiedene Untersuchungsverfahren zu ermöglichen. Die reine lichtmikroskopische Bewertung erlaubt zwar eine Verdachtsdiagnose, aber die exakte Diagnose muss durch weitere Verfahren gesichert werden und das sind im Wesentlichen immunhistochemische Verfahren und molekularbiologische Verfahren. Wenn dafür genügend Material vorhanden ist, kann man am Schluss die Diagnose mit Sicherheit stellen.
Welche Beschwerden haben die Patienten?
Nicht alle Patienten haben Beschwerden. Manche Patienten fühlen sich müde, manche bekommen Infektionen oder Knoten an Stellen, wo sie bisher keine Knoten hatten.
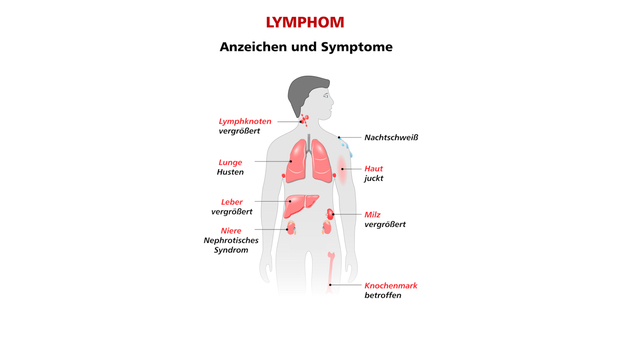
In dem Fall sollte man den Dingen nachgehen, weil man von außen nicht sieht, ob es ein indolentes oder ein anderes Lymphom ist. Dann kann die Diagnose relativ schnell gestellt werden. Schwierig ist es bei Menschen, die ganz diskrete allgemeine Symptome haben. Bei diesen und bei den beschwerdefreien Patienten fällt meistens ein pathologischer Befund im Labor auf, dem man nachgeht und so die Erkrankung findet.
Das ist tatsächlich manchmal ein Zufallsfund?
Zufall zumindest auf eine gewisse Zeit. Wenn man weit genug in die Zukunft schauen würde, würde man es wahrscheinlich auch mit Beschwerden finden, weil eine Selbstheilungstendenz bei den indolenten Lymphomen zu vernachlässigen ist. Die verschwinden üblicherweise nicht wieder. Aber es kann sehr lange dauern, bis spürbare Symptome auftreten.
Was kann man bei indolenten Lymphomen aus dem Blut herauslesen?
Lymphome können leukämisch verlaufen. Die Tumorzellen schwimmen dann im Blut herum, können dort charakterisiert werden und man kann durchflusszytometrisch feststellen, ob es ein abnormer Phänotyp von Lymphzellen ist, der zur Krankheit X, Y oder Z passt.
Nicht alle Lymphome sind leukämisch. Es gibt indolente Lymphome, die nur im Lymphknoten sitzen und da kann man indirekte Zeichen im Blut sehen. Wenn das Knochenmark ausgeprägt betroffen wäre, könnte man im Blut sehen, dass die Blutbildung nicht gut ist. Manchmal kann man auch die monoklonale Gammopathie (Vermehrung der Antikörper) sehen und daraus einen Verdacht schöpfen. Es gibt indirekte Zeichen, aber die sind nicht sehr verlässlich.
Wovon ist die Rede, wenn man vom Thema Leichtketten spricht?
Bei Lymphomen, aber noch viel stärker bei Multiplen Myelomen kommt es vor, dass die Produktion dieser monoklonalen Antikörper falsch läuft. Es werden strukturell schlechte Antikörper produziert. Es kommt vor, dass die Balance zwischen leichten und schweren Ketten (das sind die Bestandteile der Antikörper – jeder Antikörper hat beide Bestandteile) nicht stimmt. Wenn diese in einem großen Missverhältnis produziert werden, kann es sein, dass freie Leichtketten (frei heißt nicht an ein Antikörpermolekül gebunden) im Überschuss im Blut herumschwimmen, weil sie nicht zueinander finden. Das Wachstum ist dann nicht so reguliert wie es sein soll. Das ist meistens schon ein Zeichen dafür, dass etwas nicht in Ordnung ist. Das ist ein Befund, den man beim multiplen Myelom regelmäßig sieht oder aber bei den indolenten Lymphomen sehen kann.
Wird die Knochenmarkpunktion regelmäßig gemacht oder nur dann, wenn man im Blut einen Hinweis hat?
Man benötigt eine Knochenmarkpunktion zum Beispiel unbedingt bei den seltenen Fällen, wo indolente Lymphome auf eine Stelle beschränkt sind. Diese Form der Lymphome kann man bestrahlen, aber es macht natürlich nur dann Sinn, wenn es nicht an anderen Stellen sitzt. Da ist es essenziell. Ansonsten ist eine Überprüfung auch immer wichtig, wenn das Knochenmark nicht gut funktioniert.
Wenn diese Dinge nicht vorliegen und aus dem peripheren Blut eine klare Diagnose gegeben ist, ist eine Knochenmarkpunktion unter Umständen zu vernachlässigen.
Nutzt man die Bildgebung in erster Linie, um zu schauen, wo im Körper Lymphome sind?
Wir suchen Lymphknoten, große Milz und große Leber in der Bildgebung. Daher macht man bildgebende Verfahren, die den ganzen Körper untersuchen, um hier eine präzise Vorstellung zu bekommen.
Wie ist das Vorgehen nach der Biopsie?
Am Anfang steht immer eine lichtmikroskopische Beurteilung. Da färbt man das Gewebe mit zwei Farbstoffen, die Kerne werden blau und der Rest der Zelle wird weniger blau. Somit kann man Form, Verteilung im Gewebe und diese Dinge untersuchen. Es ergibt sich daraus schon eine relativ klare Verdachtsdiagnose.
Daraufhin werden die Oberflächenmoleküle bestimmt und damit kann man verschiedene Reifungsstufen dieser Lymphzellen unterscheiden. Eine schon sehr präzise Einordnung ist so möglich.
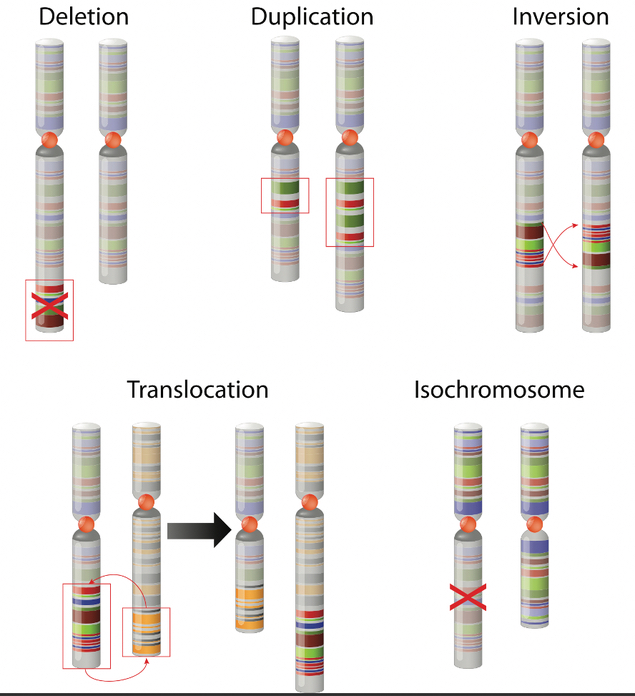
Es kann noch notwendig sein, dass man die Gene der Zelle untersucht, ob spezifische Chromosomenveränderungen vorliegen.
Wenn das alles abgeklärt ist, kommt man zur finalen Diagnose.
Was haben all diese Erkrankungen gemeinsam?
Gemeinsam haben die Erkrankungen, dass sie häufig bei einem Menschen diagnostiziert werden, der noch nicht durch die Erkrankung bedroht ist. Daher ist es oft so, dass man mit der Entscheidung über eine Therapie warten kann, um zu sehen, wie sich die Erkrankung entwickelt und wie rasch sie sich entwickelt. Erst wenn man eine Tendenz sieht, die auch eine Bedrohlichkeit in einem vernünftigen Zeitraum von ein paar Jahren wahrscheinlich erscheinen lässt, beginnt man mit der Behandlung. Und das ist bei allen genannten Krankheiten gleich.
Außer bei diesen Antibiotika empfindlichen Marginalzonen des Magens, weil es keinen Grund gibt, den Helicobacter länger im Magen zu lassen, weil er auch sonst Probleme macht. Daher würde man die Marginalzonen Lymphome des Magens sofort behandeln, andere Marginalzonen Lymphome, bei denen man so eine effektive Therapie nicht hat, würde man ebenfalls beobachten.
Ist das Staging gar nicht so relevant bei diesen Krankheiten?
Es gibt zwei Staging Varianten, die man verwendet. Eine ist das sogenannte Ann-Arbor Stadium. Das spielt eine Rolle für die Bestrahlung, denn nur EINSER-Stadien nach Ann-Arbor können bestrahlt werden. Bei allen anderen, vor allem bei der CLL (chronisch lymphatische Leukämie), sind Stadieneinteilungen nach Binet üblich. Die bewerten nicht so sehr die Verteilung (eine CLL verteilt sich logischerweise überall), die bewerten das Ausmaß des Knochenmarkschadens und die Größe der Knoten.
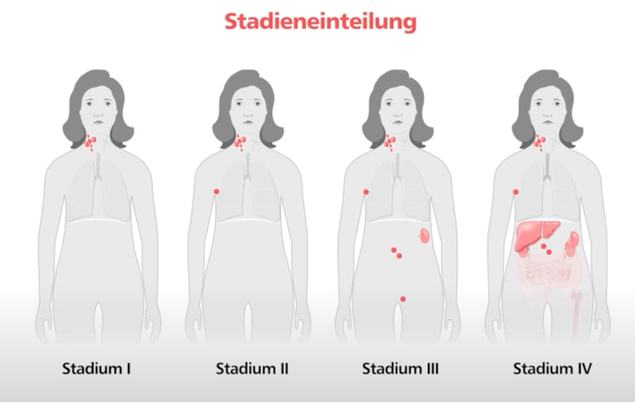
In beiden Fällen hat man Parameter, die mit den Zukunftsaussichten ein bisschen korrelieren. Aber das soll man als Patient nie missverstehen, denn die Unterschiede zwischen dem Besten und dem Schlechtesten jeder Gruppe sind größer als die Unterschiede zwischen den Gruppen. Daher sind diese Stadieneinteilungen für uns wichtig, um eine Orientierung zu haben. Sie sagen aber den Patienten nicht voraus, wie seine Zukunft ist.

