
Krebs: Pech oder selbst schuld?
Krebs! Einfach Pech gehabt? Und was bringt dann die Früherkennung? Sterben jetzt mehr oder weniger Menschen an Krebs in Deutschland?
Antworten zu diesen brisanten Fragen beantwortet Herr Professor Kopp in diesem Film.
Keine Lust zu lesen? Hier sind alternative Medien:
Viele Patienten fragen sich, ob sie selbst schuld daran sind, dass sie Krebs bekommen haben. Krebs ist in unserer Gesellschaft fast ein Tabuthema. Eine Krebserkrankung wird oft verheimlicht. Die Krebserkrankungen werden als böse wahrgenommen. Etwas Hinterhältiges und häufig entsteht der Eindruck, dass man irgendetwas falsch gemacht hat. Dem muss man entgegenwirken, denn für andere Krankheiten wie z. B. einen Herzinfarkt gibt es genauso Risikofaktoren. Auch hier kann ein Eigenanteil dabei sein aber ein Herzinfarkt wird fast wie ein Orden deklariert, weil man jahrelang schwer gearbeitet hat.
Aber wenn eine Krankheit existiert, muss darüber gesprochen werden. Um besser in Prävention und Vorsorge zu werden, muss dies mehr thematisiert werden.
Es ist wichtig vorwärtszuschauen. Wenn man Krebs hat oder hatte, darf man sich nicht den Kopf zerbrechen, was war. Wenn es Lebensstilanpassungen gibt, muss man diese in Zukunft machen und nicht der Vergangenheit hinterher weinen.
„The bad luck of cancer“
In der folgenden Arbeit wird dies noch deutlicher.

Diese aufsehenerregende Arbeit wurde vor einigen Jahre im Science Paper, einem Journal für Wissenschaftler, von sehr prominenten Autoren publiziert. Grundlagenwissenschaftlich sehr stark biomathematisch begründet mit der Aussage:
„The bad luck of cancer“: Krebs haben heißt Pech haben. Es wurde im Grunde die Hypothese aufgestellt: Je mehr Zellteilungen in einem Zellkompartiment, in einem Organ, stattfinden, umso höher ist die Wahrscheinlichkeit, dass bei einer dieser Zellteilung ein Unfall passiert, der dazu führt, dass Krebs entsteht, die Zelle maligne entartet. Und das Ganze ist einfach eine Funktion des Lebensalters und der Zellteilungsrate. Andere Faktoren spielen so gut wie keine Rolle.
Müsste dann die Leukämie nicht deutlich häufiger sein?
Im Bereich der Leukämie haben wir eine unfassbare Anzahl an Zellteilung. Die Antwort der Autoren darauf wäre: Es stimmt zwar, dass im Knochenmark eine wahnsinnig hohe Zellteilungsrate ist. Da werden vor allem Millionen weiße Blutkörperchen jeden Tag gebildet, die eine kurze Überlebenszeit haben. Der Punkt ist aber, dass die Stammzellen im Knochenmark, die Urmutter all dieser Zellen sind. Diese haben eine niedrigere Zellteilungsrate als die mittleren Nachkommen.
Ein Stammzellbiologe würde also sagen: Naja, für das Stammzellkompartiment stimmt es nicht so ganz.
Woraus entsteht denn jetzt eigentlich Krebs? Aus Stammzellen oder aus gereiften Zellen?
Letztlich kann man es oft nicht sagen. Im Bereich der Leukämien gibt es sehr gute Argumente. Dieser Bereich ist leichter erforschbar, weil man die Leukämiezellen über eine banale Blutentnahme bekommt. Man kommt leichter an das Gewebe, da dieses flüssig ist. Deshalb sind Leukämien biologisch viel besser erforscht als die meisten soliden Tumoren. Bei den Leukämien spricht sehr vieles dafür, dass die eigentliche Problematik im Stammzellkompartiment entsteht, also in einer Population, in einem Teil von Blutzellen, die sehr unreif sind, die man selbst aber auch gar nicht als Leukämiezellen identifizieren könnte.
Aber letztlich ist es eine sehr theoretische Frage. Es spricht allerdings sehr viel dafür, dass das ursprüngliche genetische Problem, möglicherweise in einer ganz kleinen Gruppe von Zellen entsteht, die wir gar nicht fassen können.
Aber da geht es sehr in den akademischen Bereich und da verlässt man sehr stark das, was wir täglich in der Klinik tun. Aber wenn wir es letztendlich verstehen wollen und auch dahin kommen wollen, tatsächlich eine Krankheit mit der Wurzel zu behandeln, ist natürlich alles Wissen, was wir in der Grundlagenwissenschaft mehr generieren, wichtig. Und möglicherweise auch später in der Klinik wichtig.
In der Arbeit wurde damals gesagt, dass jeder Krebs eigentlich nur Zufallsprodukt und abhängig von der Zahl der Zellteilung ist. Und deshalb ist das Alter der wichtigste Risikofaktor. Alles andere spielt so gut wie keine Rolle. Dies hat zu einem Aufschrei geführt. Auch bei Selbsthilfegruppen oder bei allen Leuten, die nichts anderes machen, als den ganzen Tag zu predigen: Bitte nicht rauchen! Wir diagnostizieren in meiner Abteilung jede Woche 5 bis 10 neue Fälle von Lungenkarzinom und über 90% haben geraucht. Es gibt auch den Lungenkrebs des Nichtrauchers, aber das ist die Seltenheit.
Die meisten haben geraucht und da kommt sofort das Schuldthema auf. Es gibt Patienten, die sagen: Jetzt ist es doch voll egal. Aber das kann ich dementieren. Es ist nicht egal, es macht einen großen Unterschied, ob Sie aufhören oder nicht, wenn Sie die Diagnose Lungenkrebs bekommen haben. Das ist bekannt aus vielen Studien. Diejenigen, die zum Zeitpunkt der Diagnose aufhören, haben eine bessere Therapieverträglichkeit, haben die bessere Therapiewirksamkeit und haben die bessere Prognose. Und es schaffen auch viele.
Die Autoren der Arbeit „The bad luck of cancer“ mussten etwas zurückrudern. Zwei Jahre später wurde eine Folgearbeit publiziert. Hier wurde noch einmal die eigene Mathematik hinterfragt und es wurden drei Arten von Krebs zugelassen.
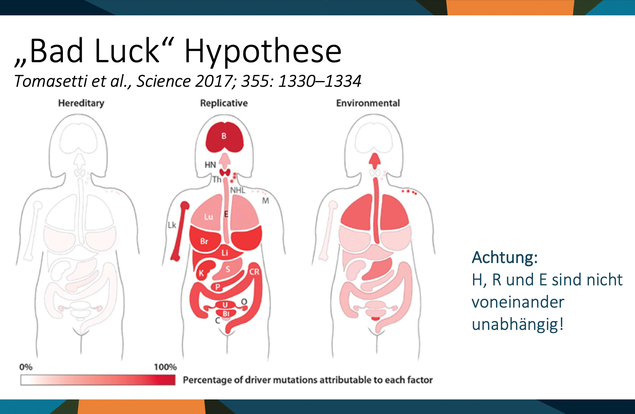
Am häufigsten, dabei bleiben sie, ist der replikativ bedingte Krebs (mit ihrer Hypothese erklärt). Die Organe sind in Farben markiert: Je dunkler, desto häufiger ist die jeweilige Art Schuld. Bei der Brustdrüse ist zum Beispiel die Zahl der Zellteilungen am wichtigsten aber auch Umweltfaktoren spielen eine Rolle.
Auf der rechten Seite ist die Lunge oder auch die Speiseröhre, der Magen, der Darm, aber auch die Brustdrüsen. Da geben sie zu, dass auch die Umwelt eine Rolle spielt.
Auf der linken Seite sind die erblichen Faktoren blassrosa.
Wichtig ist: E, R und U, also erblich, replikativ und umweltbedingt sind nicht voneinander unabhängig.
Beispielsweise hat ein Patient eine Veranlagung für eine chronisch entzündliche Darmerkrankung. Er hat einen dauerentzündeten Dickdarm bei einer Colitis Ulcerosa. Das ist erblich bedingt oder möglicherweise auch umweltbedingt. Da gibt es viele Dinge, die wir noch nicht verstehen über die Ursachen dieser Erkrankung. Da hat man automatisch eine höhere Zellteilungsrate. Also sind diese Faktoren nicht unabhängig voneinander. Man hat es sich aus heutiger Sicht zu einfach gemacht. Die Arbeit hat aber zu einer kritischen Überprüfung des ganzen Themas „Wie entsteht Krebs“ geführt.
Ungefähr 40% der Krebsneuerkrankungen in Deutschland könnten theoretisch bei perfektem, idealem Lebensstil und Umweltbedingungen vermieden werden.
Das heißt aber gleichzeitig: Wir können auch ungefähr knapp 2/3 nicht vermeiden.
Das ist das Wichtige für jeden Betroffenen: Es geht nicht um Schuldfragen und wenn zwei dasselbe tun, dann passiert nicht dasselbe. Menschen bekommen Krebs und das wird sich durch eine Optimierung von Lebensstilfaktoren nie ändern lassen.
Statistik der Krebserkrankungen in Deutschland
Die Zahlen sind erschreckend. Knapp eine halbe Million Neudiagnosen. Das Robert Koch Institut bringt alle paar Jahre eine neue Statistik raus, immer mit einigen Jahren Verzögerung.
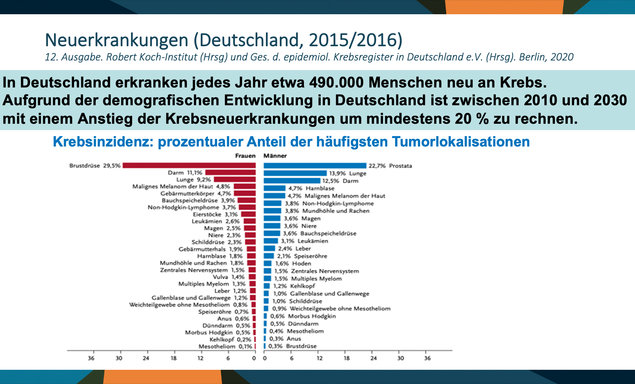
Die Neuauflage 2021, beschreibt Krebs in Deutschland 2015/16. Es geht um die Krebsinzidenz: Wie häufig ist Krebs bezogen auf zum Beispiel 100.000 Bundesbürger? Daraus werden Prozentsätze gerechnet, welche Krebsart wie häufig ist: Mit großem Abstand ist bei Männern das Prostatakarzinom am häufigsten, bei Frauen sind es Tumoren der Brustdrüse.
Aber die Häufigkeit kann auch in die falsche Richtung führen. Ein Prostatakarzinom ist derart häufig bei Männern, aber die meisten Prostatakarzinomdiagnosen sind für den Betroffenen gar nicht relevant. Und das kann man wiederum gut abschätzen, indem man sich die Sterblichkeit an Tumoren anschaut.

Das Prostatakarzinom ist mit Abstand die Nummer eins in der Häufigkeit. Wenn es aber darum geht, wie viele Patienten an der jeweiligen Krebserkrankung sterben, ist das Prostatakarzinom deutlich abgeschlagen hinter der Lunge. Das Lungenkarzinom ist bei Männern die Haupt-Krebs-Todesursache. Aber auch hier muss man aufpassen: Lungenkrebs ist nicht die häufigste Todesursache bei Männern in Deutschland, sondern die häufigste Krebs-Todesursache.
Und bei den Frauen erwarten wir, dass in der nächsten Auflage „Krebs in Deutschland“ der Lungenkrebs auch Nummer eins sein wird und den Brustkrebs überholt hat.
Wie ist der Zeitverzug?
Es gab eine Zeit, da war es plötzlich schick für die Frauen zu rauchen, dann kam es wieder aus der Mode. Wie ist der Zeitverzug?
Ungefähr 20 Jahre. In den USA war Rauchen mal sehr „in“ und dann wieder sehr „out“. Die Krebsmortalität am Lungenkarzinom geht ungefähr 20 Jahre versetzt in ein Auf und Ab.
Bei den Frauen ist es ungerechterweise so, dass sie für die Entwicklung von Lungenkrebs durch Rauchen etwas anfälliger zu sein scheinen. In Europa beobachten wir, dass sie möglicherweise früher anfangen zu rauchen. Es gibt auch Studien, die zeigen, dass Frauen möglicherweise tiefer inhalieren. Es gibt jede Menge wissenschaftliche Untersuchungen dazu. Aber es reicht wahrscheinlich weniger Tabakrauch aus, um Krebs auszulösen. Über Östrogen und Lungenkrebs gibt es auch viele Untersuchungen. Das mag eine weitere Ursache sein.
Was bedeutet altersstandardisierte Krebsmortalität?
Bei der altersstandardisierten Krebsmortalität trägt man der demografischen Entwicklung Rechnung. Von 1970 bis 2020 ist allein der Anteil der 80-Jährigen in Europa deutlich hochgegangen.

Schaut man nur die Krebssterblichkeit an, würden die Zahlen steigen. 2021 sterben mehr Menschen an Krebs als 1970. Aber die Leute sind viel älter geworden. Wenn das Alter berücksichtigt wird, das meint altersstandardisiert, sieht man insgesamt eine Abnahme der Krebssterblichkeit.
Bei den Männern gab es 1980/1990 einen Peak und dann gingen die Zahlen wieder deutlich runter. Was ist der größte Einfluss?
Man muss ehrlich sagen, dass es in dem Fall der Lunge nicht die bessere Therapie ist, die diese starken Ausschläge verantwortet, sondern das weniger Zigarettenrauchen.

Beim Magenkarzinom sind es wahrscheinlich verbesserte hygienische Bedingungen. Wir haben weniger Schimmelpilze, weniger schlechtes Essen als früher.
Beim Kolonkarzinom (Dickdarmkarzinom) mag verbesserte Vorsorge, frühere Diagnose (Stichwort Darmspiegelung) als Vorsorgemaßnahme eine Rolle spielen.
Beim Prostatakarzinom gibt es eine interessante Entwicklung. Auch mit einem Peak. Das sind sehr interessante epidemiologische Aspekte. Prostatakarzinom wurde eine Zeit lang viel zu häufig diagnostiziert. Wenn PSA gemessen wird, werden jede Menge Prostatakarzinome diagnostiziert und viele von denen sind wahrscheinlich gar nicht die Todesursache. Das zeigt uns nicht nur die Sterblichkeit an Prostatakarzinom, sondern auch die Sterblichkeit mit Prostatakarzinom.
Und beim Prostatakarzinom gibt es diese interessante Entdeckung. Viel Vorsorge sorgt für eine Zunahme der Sterblichkeit. Und das ist eigentlich ein Phänomen, das wir in der Vorsorge nicht haben wollen. Wir wollen in der Vorsorge eigentlich, dass die Sterblichkeit an einer Erkrankung abnimmt.
Wie kann die Vorsorge zur Sterblichkeit beitragen?
Wenn bei ganz vielen Männer auf ihrem Arztbrief als erste Diagnose das Wort Prostatakarzinom steht, und diese sterben unabhängig von dem Prostatakarzinom, steht unter Umständen trotzdem das Prostatakarzinom als Todesursache. Die Epidemiologen nennen das „Sticky diagnosis bias“. Eine klebrige Diagnose.
Es wird heute nicht mehr so genau nach Prostatakarzinomen gesucht wie noch vor 20 Jahren. Und da gibt es viele gute Entwicklungen. Wir müssen zielgenauer werden, um wirklich die Effekte zu erzielen, die wir wollen. Wir wollen nämlich Krankheiten, die man gut behandeln kann, früher erkennen, um sie besser behandeln zu können.
Bei den Frauen sieht man, dass die Brustkrebssterblichkeit abnimmt. Hier spielen unter anderem Verbesserungen in der Therapie eine Rolle. Aber es ist vor allem ein Effekt der Mammographie, der Vorsorge, der Früherkennung.

In einer Hochrechnung von 2018 schneidet sich die Kurve des Lungenkarzinoms mit der Kurve der Tumoren der Brustdrüse. Die Lungenkrebssterblichkeit ist höher als die Brustkrebssterblichkeit. Der Anstieg ist rasant.
Auch der Magen und Ovar Uterus haben sich deutlich verbessert.
Was bei beiden Geschlechtern noch in die falsche Richtung geht, ist das Pankreaskarzinom, also Bauchspeicheldrüsenkrebs. Es gibt ein paar Effekte, die
wir heute nicht ausreichend verstehen, aber Bauchspeicheldrüsenkrebs ist auf dem Vormarsch. Es muss mit unserer Lebensweise zu tun haben. Es ist zum Beispiel in Zusammenhang mit Übergewicht und Bewegungsmangel vermehrt zu finden, ohne aber, dass wir momentan richtig schlüssig erklären können, warum es so ist. Aber die Sterblichkeit an Bauchspeicheldrüsenkrebs nimmt leider zu.


